- Autor Rachel Wainwright [email protected].
- Public 2023-12-15 07:41.
- Naposledy zmenené 2025-11-02 20:14.
Antifosfolipidový syndróm
Obsah článku:
- Príčiny a rizikové faktory
- Formy choroby
- Príznaky
- Diagnostika
- Liečba
- Možné komplikácie a následky
- Predpoveď
- Prevencia
Antifosfolipidový syndróm (APS) je získané autoimunitné ochorenie, pri ktorom imunitný systém produkuje protilátky (antifosfolipidové protilátky, aPL) proti fosfolipidom membrán vlastných buniek alebo určitých krvných proteínov. V tomto prípade sa pozoruje poškodenie systému zrážania krvi, patológia počas tehotenstva a pôrodu, pokles počtu krvných doštičiek, ako aj množstvo neurologických, kožných a kardiovaskulárnych porúch.

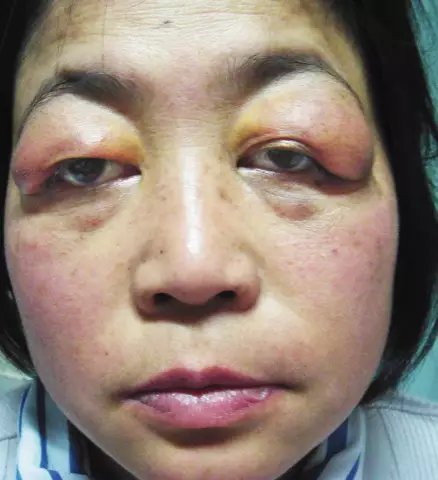
Kožné prejavy antifosfolipidového syndrómu
Toto ochorenie patrí do trombofilnej skupiny. To znamená, že jeho hlavným prejavom je opakovaná trombóza rôznych ciev.
Po prvýkrát informáciu o úlohe špecifických autoprotilátok pri vzniku porúch koagulačného systému, ako aj charakteristických príznakoch ochorenia, predstavil v roku 1986 anglický reumatológ G. R. V. Hughes a v roku 1994 sa na medzinárodnom sympóziu v Londýne navrhlo používať výraz „syndróm“Hughes “.
Prevalencia antifosfolipidového syndrómu v populácii nie je úplne objasnená: špecifické protilátky v krvi zdravých ľudí sa nachádzajú podľa rôznych zdrojov v 1 - 14% prípadov (v priemere 2 - 4%), ich počet stúpa s vekom, najmä v prípade chronických ochorení. Napriek tomu je výskyt choroby u mladých ľudí (dokonca skôr u detí a dospievajúcich) výrazne vyšší ako u starších ľudí.
Podľa moderných konceptov sú antifosfolipidové protilátky heterogénna skupina imunoglobulínov, ktoré reagujú s negatívne alebo neutrálne nabitými fosfolipidmi rôznych štruktúr (napríklad protilátky proti kardiolipínu, protilátky proti beta-2-glykoproteínu, lupusové antikoagulancium).
Je potrebné poznamenať, že ženy ochorejú 5-krát častejšie ako muži, vrchol spadá do stredného veku (asi 35 rokov).
Synonymá: Hughesov syndróm, fosfolipidový syndróm, antifosfolipidový protilátkový syndróm.
Príčiny a rizikové faktory
Príčiny ochorenia nie sú zatiaľ stanovené.
Je potrebné poznamenať, že na pozadí určitých vírusových a bakteriálnych infekcií dochádza k prechodnému zvýšeniu hladiny antifosfolipidových protilátok:
- hepatitída C;
- infekcie spôsobené vírusom Epstein-Barr, vírusom ľudskej imunodeficiencie, cytomegalovírusom, parvovírusom B19, adenovírusom, vírusom Herpes zoster, osýpkami, rubeolou, chrípkou;
- malomocenstvo;
- tuberkulóza a choroby spôsobené inými mykobaktériami;
- salmonelóza;
- stafylokokové a streptokokové infekcie;
- q horúčka; a pod.
Je známe, že u pacientov s antifosfolipidovým syndrómom je výskyt rôznych autoimunitných ochorení vyšší ako priemer v populácii. Na základe tejto skutočnosti niektorí vedci naznačujú genetickú predispozíciu k ochoreniu. Ako dôkaz v tomto prípade sú uvedené štatistické údaje, podľa ktorých bolo 33% príbuzných pacientov s APS nosičmi antifosfolipidových protilátok.

Patogenéza antifosfolipidového syndrómu
V európskych a amerických populáciách sa najčastejšie spomínajú tri bodové genetické mutácie, ktoré môžu súvisieť s tvorbou ochorenia: mutácia Leiden (mutácia faktora V pri zrážaní krvi), mutácia protrombínového génu G20210A a porucha génu 5,10-metyléntetrahydrofolátreduktázy C677T.
Formy choroby
Rozlišujú sa nasledujúce podtypy antifosfolipidového syndrómu:
- antifosfolipidový syndróm (vyvíja sa na pozadí akejkoľvek choroby, častejšie autoimunitnej, zistenej v roku 1985);
- primárny antifosfolipidový syndróm (opísaný v roku 1988);
- katastrofické (CAFS, opísané v roku 1992);
- séronegatívne (SNAFS, rozdelené do samostatnej skupiny v roku 2000);
- pravdepodobný APS alebo pre-antifosfolipidový syndróm (popísaný v roku 2005).
V roku 2007 boli identifikované nové odrody syndrómu:
- mikroangiopatický;
- opakujúce sa katastrofické;
- kríž.
V súvislosti s inými patologickými stavmi je antifosfolipidový syndróm klasifikovaný takto:
- primárne (je to nezávislé ochorenie, ktoré nie je spojené s inými patológiami);
- sekundárne (vyvíja sa na pozadí sprievodného systémového lupus erythematosus alebo iných autoimunitných ochorení, syndrómu podobného lupusu, infekcií, zhubných novotvarov, vaskulitídy, farmakoterapie niektorými liekmi).
Príznaky
Klinický obraz spojený s cirkuláciou antifosfolipidových protilátok v systémovom obehu sa pohybuje od asymptomatického prenosu protilátok po život ohrozujúce prejavy. V skutočnosti môže byť do klinického obrazu antifosfolipidového syndrómu zapojený akýkoľvek orgán.
Protilátky sú schopné nepriaznivo ovplyvniť regulačné procesy koagulačného systému a spôsobiť ich patologické zmeny. Bol tiež stanovený vplyv AFL na hlavné stupne vývoja plodu: ťažkosti s implantáciou (fixáciou) oplodneného vajíčka v dutine maternice, poruchy v systéme prietoku krvi placentou a vznik placentárnej nedostatočnosti.

Klinické prejavy antifosfolipidového syndrómu
Hlavné podmienky, ktorých vzhľad môže naznačovať prítomnosť antifosfolipidového syndrómu:
- opakovaná trombóza (najmä hlboké žily dolných končatín a tepny mozgu, srdca);
- opakovaná pľúcna embólia;
- prechodné ischemické poruchy cerebrálneho obehu;
- mŕtvica;
- epizyndróm;
- choreiformná hyperkinéza;
- mnohopočetná neuritída;
- migréna;
- priečna myelitída;
- senzorineurálna strata sluchu;
- prechodná strata zraku;
- parestézia (pocit necitlivosti, plazivé plazenie);
- svalová slabosť;
- závraty, bolesti hlavy (až neznesiteľné);
- porušovanie intelektuálnej sféry;
- infarkt myokardu;
- poškodenie chlopňového aparátu srdca;
- chronická ischemická kardiomyopatia;
- intrakardiálna trombóza;
- arteriálna a pľúcna hypertenzia;
- srdcové záchvaty pečene, sleziny, čriev alebo žlčníka;
- pankreatitída;
- ascites;
- infarkt obličiek;
- akútne zlyhanie obličiek;
- proteinúria, hematúria;
- nefrotický syndróm;
- poškodenie kože (retikulárne liveso - vyskytuje sa u viac ako 20% pacientov, posttromboflebitické vredy, gangréna prstov na rukách a nohách, viacnásobné krvácanie rôznej intenzity, syndróm fialového prsta na nohe);
- pôrodnícka patológia, frekvencia výskytu - 80% (strata plodu, častejšie v II. a III. trimestri, neskorá gestóza, preeklampsia a eklampsia, intrauterinná retardácia rastu, predčasný pôrod);
- trombocytopénia od 50 do 100 x 10 9 / l.
Diagnostika
Kvôli širokej škále rôznych príznakov, ktoré sa choroba môže prejaviť, je diagnostika často zložitá.
Na zlepšenie presnosti diagnostiky antifosfolipidového syndrómu boli v roku 1999 formulované klasifikačné kritériá, podľa ktorých sa diagnóza považuje za potvrdenú, keď sa spojí (najmenej) jeden klinický a jeden laboratórny znak.
Klinickými kritériami (na základe anamnézových údajov) sú vaskulárna trombóza (jedna alebo viac epizód vaskulárnej trombózy akéhokoľvek kalibru v tkanivách alebo orgánoch a trombóza musí byť potvrdená prístrojovo alebo morfologicky) a tehotenská patológia (jedna z uvedených možností alebo ich kombinácia):
- jeden alebo viac prípadov intrauterinnej smrti normálneho plodu po 10. týždni tehotenstva;
- jeden alebo viac prípadov predčasného pôrodu normálneho plodu pred 34. týždňom tehotenstva v dôsledku závažnej preeklampsie alebo eklampsie alebo závažnej placentárnej nedostatočnosti;
- tri alebo viac po sebe nasledujúcich prípadov spontánneho potratu normálneho tehotenstva (pri absencii anatomických chýb, hormonálnych porúch a chromozomálnych abnormalít na strane ktoréhokoľvek z rodičov) pred 10. týždňom tehotenstva.
Laboratórne kritériá:
- protilátky proti izotypu kardiolipínu IgG alebo IgM, detegované v sére v stredných alebo vysokých koncentráciách najmenej dvakrát po najmenej 12 týždňoch štandardizovaným enzýmovým imunosorbentným testom (ELISA);
- protilátky proti beta-2-glykoproteínu-1 IgG- a (alebo) izotypu IgM, detegované v sére v stredných alebo vysokých koncentráciách najmenej dvakrát po najmenej 12 týždňoch štandardizovanou metódou (ELISA);
- lupusový antikoagulant v plazme v dvoch alebo viacerých prípadoch výskumu s intervalom najmenej 12 týždňov, stanoveným podľa medzinárodných odporúčaní.

Diagnóza antifosfolipidového syndrómu zahŕňa množstvo laboratórnych krvných testov
Antifosfolipidový syndróm sa považuje za potvrdený, ak existuje jedno klinické a jedno laboratórne kritérium. Toto ochorenie je vylúčené, ak sa antifosfolipidové protilátky bez klinických prejavov alebo klinické prejavy bez aPL zistia menej ako 12 týždňov alebo dlhšie ako 5 rokov.
Liečba
Neexistujú žiadne všeobecne akceptované medzinárodné normy pre liečbu choroby; lieky s imunosupresívnym účinkom nepreukázali dostatočnú účinnosť.
Farmakoterapia antifosfolipidového syndrómu je zameraná hlavne na prevenciu trombózy, ktorá sa používa:
- nepriame antikoagulanciá;
- protidoštičkové látky;
- hypolipidemické látky;
- aminochinolínové prípravky;
- antihypertenzíva (ak je to potrebné).
Možné komplikácie a následky
Hlavným nebezpečenstvom pre pacientov s antifosfolipidovým syndrómom sú trombotické komplikácie, ktoré nepredvídateľne ovplyvňujú akékoľvek orgány, čo vedie k akútnym poruchám prietoku krvi orgánmi.

Antifosfolipidový syndróm vedie k potratu
U žien v plodnom veku sú navyše významné komplikácie:
- potrat;
- oneskorený vnútromaternicový vývoj plodu v dôsledku porušenia prietoku krvi placentou a chronickej hypoxie;
- odtrhnutie placenty;
- gestóza, preeklampsia, eklampsia.
Predpoveď
Trombóza arteriálnych ciev, vysoký výskyt trombotických komplikácií a trombocytopénia sa považujú za prognosticky nepriaznivé faktory vo vzťahu k úmrtnosti na APS a prítomnosť lupusového antikoagulancia sa považuje za laboratórne markery. Priebeh ochorenia a závažnosť a prevalencia trombotických komplikácií sú nepredvídateľné.
Prevencia
Na súčasnej úrovni vývoja medicíny nie je možné zabrániť rozvoju choroby. Neustále dispenzárne pozorovanie nám napriek tomu umožňuje posúdiť riziko trombotických komplikácií, často im predchádzať a včas odhaliť sprievodnú patológiu.
Video z YouTube súvisiace s článkom:

Olesya Smolnyakova Terapia, klinická farmakológia a farmakoterapia O autorovi
Vzdelanie: vyššie, 2004 (GOU VPO "Štátna lekárska univerzita v Kursku"), odbor "Všeobecné lekárstvo", kvalifikácia "Doktor". 2008-2012 - postgraduálny študent Katedry klinickej farmakológie, KSMU, kandidát lekárskych vied (2013, odbor „Farmakológia, klinická farmakológia“). 2014-2015 - odborná rekvalifikácia, špecializácia „Manažment vo vzdelávaní“, FSBEI HPE „KSU“.
Informácie sú zovšeobecnené a poskytované iba na informačné účely. Pri prvom príznaku choroby navštívte svojho lekára. Samoliečba je zdraviu škodlivá!